Les interventions
Hallux Valgus
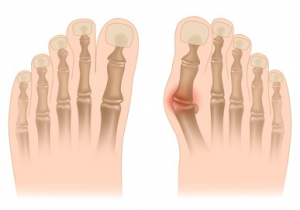
La déformation la plus fréquente est l’HALLUX VALGUS (communément appelé «l’oignon»). Elle concerne le premier rayon du pied dont les phalanges sont déviées vers l’extérieur et dont le premier métatarsien est dévié vers l’intérieur.

Hallux Rigidus
L'hallux rigidus est le nom donné à l'arthrose primitive de la première articulation métatarso-phalangienne, ainsi qu'entre la tête du 1ᵉʳ métatarsien et ses sésamoïdes.
Hallux Valgus
La déformation la plus fréquente est l’HALLUX VALGUS (communément appelé «l’oignon»). Elle concerne le premier rayon du pied dont les phalanges sont déviées vers l’extérieur et dont le premier métatarsien (os long du bord interne du pied) est dévié vers l’intérieur.
Hanche
A l’usure de la hanche s’associent souvent une diminution des amplitudes articulaires (raideur) et surtout des douleurs.
Genou
Your content goes here. Edit or remove this text inline or in the module Content settings. You can also style every aspect of this content in the module Design settings and even apply custom CSS to this text in the module Advanced settings.
Hallux Valgus
En Bref
Il s’agit d’une déformation du gros orteil, souvent appelée « oignon », qui peut causer une bosse douloureuse sur le côté du pied. Si elle n’est pas traitée, cette déformation peut entraîner d’autres douleurs et affecter les autres orteils.
Causes
Le hallux valgus est souvent lié à des facteurs héréditaires, au port de chaussures inadaptées ou au vieillissement. Parfois, un traumatisme ou certaines maladies peuvent en être responsables.
Intervention
La correction se fait par une petite incision, permettant une récupération rapide et des cicatrices discrètes.
Récupération
Après une courte hospitalisation, un pansement est maintenu pendant environ 3 semaines pour assurer la correction. La marche reprend progressivement.
Hallux Valgus
De quoi s’agit-il ?
La déformation la plus fréquente est l’HALLUX VALGUS (communément appelé «l’oignon»). Elle concerne le premier rayon du pied dont les phalanges sont déviées vers l’extérieur et dont le premier métatarsien (os long du bord interne du pied) est dévié vers l’intérieur.
Cette déviation est responsable d’une progressive dislocation de l’articulation métatarso-phalangienne. La tête du premier métatarsien devient sous-cutanée ce qui donne l’impression de «bosse qui pousse» dont le volume est majoré par l’association fréquente d’une bursite(poche d’inflammation sous-cutanée). Cette déformation est responsable de douleurs du bord interne du pied à la marche et de déformation des chaussures.
Lorsque la déformation n’est pas traitée, il est fréquent qu’apparaissent des METATARSALGIES qui sont la conséquence d’un hyper appui plantaire des têtes des métatarsiens latéraux (os longs du pied) du fait d’un excès de longueur de ceux-ci par rapport au premier rayon.
L’hallux valgus évolué s’accompagne souvent d’un retentissement sur les orteils latéraux sous forme de GRIFFES PHALANGIENNES.
En l‘absence de soins de podologie réguliers, apparaissent des DURILLONS(épaississement cutané) sur les orteils du fait d’un conflit dorsal au chaussage ou des durillons plantaires sous les têtes métatarsiennes du fait de l’hyper appui.
Lorsqu’elles sont peu gênantes, les déformations peuvent être traitées par un chaussage adapté en association avec des semelles orthopédiques sur mesure. Ces mesures n’ont cependant pas de vertu curative mais seulement symptomatique, c’est-à-dire qu’elles peuvent diminuer les douleurs mais ne suppriment ni ne stoppent l’évolution à long terme vers l’aggravation.
Lorsque les déformations s’accélèrent et deviennent gênantes à la marche ou déforment la chaussure, il est possible de les corriger chirurgicalement.
De nombreuses techniques chirurgicales existent. Elles reposent toutes sur des gestes essentiellement osseux (OSTEOTOMIES) mais également des gestes sur les ligaments et les tendons (parties molles).
Les causes de la maladie
Plusieurs facteurs peuvent se superposer.
Le sexe féminin est le plus souvent concerné. Des facteurs génétiques ont également été évoqués et il existe donc une part héréditaire. Cette hérédité ne s’observe pas par une déformation dès la naissance mais par des prédispositions à des «morphotypes» de pieds pouvant potentiellement se déformer. Il s’agit d’avant-pieds dits «égyptien» ou «grec» où le gros orteil est respectivement trop long ou trop court par rapport à son voisin. A cela peut s’associer une déformation de la voûte plantaire en pied plat voire de la cheville et du genou en «valgus».
Le mode de chaussage joue un rôle de catalyseur et accélère les déformations. Des chaussures mal adaptées et surtout à talons hauts et «bouts» étroits vont participer à l’apparition plus précoce de la maladie. Parfois un traumatisme (entorse, luxation, fracture du pied) peut révéler une déformation jusqu’alors bien tolérée.
Parfois une maladie neurologique ou rhumatologique peut être responsable.
Enfin avec l’âge, les ligaments deviennent plus élastiques et des déformations longtemps tolérées se majorent, parfois soudainement, en quelques mois. Ces phénomènes sont souvent concomitants de la ménopause chez la femme mais apparaissent également chez l’homme, à un âge plus avancé. Malgré toutes ces causes, il arrive que l’on ne retrouve aucune raison évidente à la survenue d’une déformation.
En quoi consiste l’opération ?
L’opération est réalisée par technique mini-invasive dite per-cutanée. Cela signifie que tous les gestes chirurgicaux sont réalisés à travers la peau sans « ouvrir ». La barrière cutanée est cependant traversée, de la largeur des instruments nécessaires à la réalisation des gestes osseux ou sur les parties molles (fraises, lames). Ainsi les cicatrices font la plupart du temps moins de 5 mm.
Le chirurgien se repère à l’aide d’un appareil à rayons X avec lequel il peut réaliser des radiographies durant l’opération. Cela lui permet de savoir à quel niveau il fera une ostéotomie ou corrigera une déformation.
La chirurgie per-cutanée présente de nombreux avantages. Outre celui de ne pas produire de grandes cicatrices, elle permet d’éviter des décollements tissulaires extensifs. La technique permet de se passer de matériel d’ostéosynthèse (vis, broches, agrafes, plaques…) pour fixer les ostéotomies et permet donc de ne laisser aucun corps étranger dans le pied. Ainsi, le risque infectieux est diminué. Enfin la poudre d’os produite lors des ostéotomies, sert de greffon naturel aidant votre propre corps à produire plus rapidement un cal osseux qui permettra de consolider ou « durcir » l’os une fois corrigé.
Des techniques à ciel ouvert existent mais elles nécessitent alors l’utilisation de matériel pour fixer l’os. Il existe aussi des techniques hybrides où des vis sont introduites à travers de petites incisions. Ces autres techniques ont leurs avantages et inconvénients. Chaque chirurgien pratique la technique qu’il maîtrise le mieux et qu’il a apprise ou développée en accord avec les données de la science.
l'Hospitalisation
Vous êtes hospitalisé(e) le plus souvent en chirurgie ambulatoire. Une hospitalisation conventionnelle est aussi possible si le contexte médico-social l’exige. L’anesthésie peut être rachidienne (comme une péridurale), générale ou loco-régionale. La décision est prise avec vous, lors de la consultation pré-opératoire chez l’anesthésiste.
L’intervention terminée, vous regagnez votre chambre après une surveillance plus ou moins brève en salle de réveil. Il vous est expliqué comment marcher avec la chaussure de décharge et comment utiliser les poches de cryothérapie, très efficaces contre la douleur et le gonflement.
Vous rentrez chez vous (accompagné(e) par un proche ou en taxi/ambulance si personne ne peut venir vous chercher) avec le pansement réalisé au bloc opératoire par votre chirurgien. Ce pansement est à garder au sec, sans le changer, jusqu’au 21ème jour post-opératoire environ. Une chirurgie bilatérale en un temps doit être évitée car cela complique la gestion de l’autonomie et de la douleur, et majore les risques de phlébite. Elle reste possible en respectant un intervalle de 2 à 3 semaines entre chaque côté.
Quelles sont les suites de l’opération ?
Etant donné l’absence de matériel pour fixer les ostéotomies, le pansement joue un rôle primordial. Il est effectué au bloc opératoire par votre chirurgien. Il permet de fixer les orteils dans une position de correction imposée par les bandes du pansement en attendant l’apparition du cal osseux.
Le pansement ne doit donc pas être retiré durant les 3 premières semaines, il sera retiré par une infirmière à domicile vers le 21ème jour post-opératoire, quelques jours avant la consultation de contrôle, qui en général a lieu à un mois.
La mise en compression des ostéotomies par le pansement peut donner l’aspect d’une correction excessive ou d’orteils étranglés. Cet aspect peut paraître impressionnant surtout au moment de l’ablation du pansement à votre domicile. Ne vous inquiétez pas, c’est normal et volontaire, notamment l’écartement du gros orteil qui s’il est initialement insuffisant peut conduire à une récidive précoce. Ces éléments ne sont pas inquiétants, ils rentrent dans l’ordre après le sevrage du pansement et de la chaussure médicalisée, vers la 6ème semaine post-opératoire.
L’appui est protégé durant les 4 premières semaines par une chaussure à semelle rigide. Le port de cette chaussure ne nécessite pas d’y associer de cannes en règle générale mais elles vous seront prescrites afin de vous laisser rentrer en toute confiance, si besoin. La chaussure vous est prescrite dès la programmation de l’opération de sorte que vous puissiez vous entraîner à la mettre et à la porter chez vous la semaine précédant l’intervention.
En post-opératoire, il est recommandé d’alterner marche et surélévation du pied opéré, le plus souvent possible (pied sur un coussin dans le lit, pied sur une chaise en position assise, pied sur la banquette arrière en voiture …) avec le genou en extension. En effet, la position déclive (pied vers le bas) ou le genou plié pendant une longue période sont responsables d’un gonflement qui peut majorer les douleurs et rendre le pansement trop serré. L’appui sur le pied opéré doit être régulier à raison de 5 à 10 mn / demi-heure. Cet appui stimule l’os pour une meilleure consolidation mais diminue aussi le risque de phlébite et vous permet de rester autonome, même dans les escaliers.
Un traitement anti-coagulant est prescrit systématiquement pour les 14 premiers jours post-opératoires afin de prévenir la survenue d’une phlébite.
A partir de la 5ème semaine, le plus souvent un chaussage libre peut être repris. La reprise de la marche se fera de façon progressive, le chaussage n’étant pas toujours immédiat du fait d’un œdème variable d’un patient à l’autre. Des exercices d’auto-rééducation vous seront proposés en association éventuellement à des séances de kinésithérapie.
L’œdème peut se majorer après l’ablation du pansement, il vous sera alors proposé des chaussettes de contention. Afin d’éviter une récidive partielle de la déformation lors de la reprise du chaussage (qui est forcément trop serré au début) il vous sera proposé de porter un écarteur d’orteils pendant plusieurs semaines.
La reprise du travail varie selon l’importance de la déformation à corriger et de votre métier. Elle se fait en général entre 1 et 2 mois après l’intervention. Tant que la chaussure médicale est portée, il n’est pas recommandé de conduire, du fait de la rigidité de la semelle et de l’épaisseur du pansement. Une fois le pansement retiré, vous pouvez éventuellement enfiler une chaussure souple et lâche, une fois assis(e) au volant ; mais la chaussure doit être gardée pour marcher jusqu’à la fin de la 4ème semaine post-opératoire.
Lorsque l’œdème post-opératoire aura cédé, il vous sera prescrit une paire de semelles orthopédiques afin d’aider le pied à reprendre un appui homogène le temps de récupérer des appuis plantaires naturels. Elle sera portée, en général, durant l’année qui suit l’intervention.
FAQ
L’infection du pied
L’infection du pied est devenue rare avec l’avènement des techniques percutanées. Ce risque est cependant augmenté lorsqu’il existe d’autres maladies associées telles que le diabète ou l’artérite. La consommation de tabac est également un facteur de risque supplémentaire.
La phlébite
La phlébite est prévenue par le traitement anti-coagulant, elle doit être décelée si apparaissent des douleurs au mollet par un écho-doppler que votre médecin traitant ou votre chirurgien vous prescriront le cas échéant.
Le déplacement secondaire des ostéotomies.
Etant donné l’absence de fixation par du matériel, le non- respect du port de la chaussure médicalisée, l’ablation précoce (avant 20 jours) ou la marche excessive peuvent conduire à cette complication. En cas de déplacement important, cela peut compromettre le résultat final.
L’algodystrophie
La raideur des orteils
Si les déformations étaient très importantes ou anciennes, la souplesse des orteils ne peut être rendue par l’intervention. Certaines griffes d’orteils nécessitent des allongements de tendons ou au contraire des raccourcissements osseux d’une phalange qui ont pour conséquence une moindre mobilité. Il est assez fréquent que tant que l’œdème de la plante du pied persiste, certains orteils ne touchent pas le sol lors de la remise en charge. Votre chirurgien vous proposera une rééducation adaptée en cas de gêne constatée.
Les paresthésies
L’œdème
La récidive de la déformation
L’apparition d’autres déformations
L’arthrose
Correction excessive
La nécrose d’orteil
Le décès
Cette liste de complications a pour but de vous informer, pas de vous effrayer. Votre chirurgien est un professionnel qui vous propose une opération afin de traiter une déformation. Il pèse avec vous les risques et avantages d’une intervention et vous restez toujours libre d’accepter ou de refuser celle-ci. Le suivi post-opératoire permet de dépister ces complications et de vous proposer un traitement adéquat le cas échéant.
Le résultat esthétique peut parfois paraître décevant mais l’objectif de cette chirurgie n’est pas à visée esthétique mais bien fonctionnelle. La chirurgie a pour but essentiel de rendre le pied plus facilement chaussable, moins douloureux et d’éviter l’évolution de la déformation vers des situations extrêmes pouvant, à partir d’un certain âge, ne plus être traitées par une chirurgie conservatrice.
La chirurgie du pied est une discipline complexe, qui l’est d’autant plus que les déformations sont anciennes et multiples. Plusieurs interventions, réparties dans le temps, peuvent parfois s’avérer nécessaires avant d’obtenir un résultat satisfaisant.
Consultation
Prenez Rendez-vous avec le
Dr. Paul MIELCAREK
Prendre RDV
Vous pouvez prendre RDV avec le Docteur directement sur Docolib depuis la page Contact.
En Téléconsultation
Rendez-vous sur Consulib pour prendre un RDV en téléconsultation avec le docteur Paul Mielcarek.
Au Cabinet
5 Rue de la Coopérative, HALL 1, 67000 Strasbourg, vous accueille du lundi au vendredi de 8h à 12h et de 14h à 18h.




