Interwencje
Hallux Valgus
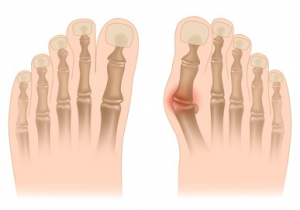
Najczęstszą deformacją jest HALUKS (powszechnie nazywany „bunionem”). Dotyczy pierwszego promienia stopy, gdzie paliczki odchylają się na zewnątrz, a pierwsza kość śródstopia odchyla się do wewnątrz.

Hallux Rigidus
Haluks sztywny to nazwa nadana pierwotnej artrozie pierwszego stawu śródstopno-paliczkowego, a także między głową pierwszej kości śródstopia a jego trzeszczkami.
Hallux Valgus
Najczęstszą deformacją jest HALUKS (powszechnie nazywany „bunionem”). Dotyczy pierwszej kości śródstopia, gdzie paliczki odchylają się na zewnątrz, a pierwsza kość śródstopia (długa kość na wewnętrznej krawędzi stopy) odchyla się do wewnątrz.
Biodro
Zużyciu stawu biodrowego często towarzyszy zmniejszenie zakresu stawu (sztywność), a przede wszystkim ból.
Kolano
Your content goes here. Edit or remove this text inline or in the module Content settings. You can also style every aspect of this content in the module Design settings and even apply custom CSS to this text in the module Advanced settings.
Hallux Valgus
W skrócie
Jest to deformacja dużego palca, często nazywana "haluksem", która może powodować bolesne zgrubienie z boku stopy. Nieleczona deformacja może prowadzić do dalszego bólu i wpływać na pozostałe palce.
Przyczyny
Paluch koślawy jest często związany z czynnikami dziedzicznymi, nieodpowiednim obuwiem lub starzeniem się. Czasami przyczyną mogą być urazy lub niektóre choroby.
Interwencja
Korekta wykonywana jest przez niewielkie nacięcie, co pozwala na szybką rekonwalescencję i dyskretne blizny.
Odzyskiwanie
Po krótkim pobycie w szpitalu opatrunek jest utrzymywany przez około 3 tygodnie, aby zapewnić korektę. Chodzenie jest stopniowo wznawiane.
Hallux Valgus
O co w tym wszystkim chodzi?
La déformation la plus fréquente est l’HALLUX VALGUS (communément appelé «l’oignon»). Elle concerne le premier rayon du pied dont les phalanges sont déviées vers l’extérieur et dont le premier métatarsien (os long du bord interne du pied) est dévié vers l’intérieur.
To odchylenie jest odpowiedzialne za postępujące zwichnięcie stawu śródstopno-paliczkowego. Głowa pierwszego śródstopia staje się podskórna, sprawiając wrażenie "rosnącego guza", którego objętość jest zwiększana przez częste występowanie zapalenia kaletki (kieszonki zapalnej podskórnej). Ta deformacja jest odpowiedzialna zaBól na wewnętrznej krawędzi stopy podczas chodzenia i deformacja butów.
Jeśli deformacja nie jest leczona, nierzadko występują następujące objawy METATARSALGIA które są wynikiem tego, że głowy bocznych kości śródstopia (kości długich stopy) spoczywają zbyt daleko na powierzchni podeszwowej, ponieważ są zbyt długie w stosunku do pierwszego promienia.
Zaawansowanemu paluchowi koślawemu często towarzyszą reperkusje na bocznych palcach w postaci PAZURY PALICZKOWE.
W przypadku braku regularnej opieki chiropatycznej mogą wystąpić następujące sytuacje DURILLONS(zgrubienie skóry) na palcach w wyniku uderzenia grzbietowego podczas zakładania butów lub modzele podeszwowe pod głowami śródstopia w wyniku nadmiernego obciążania.
Gdy nie są one zbyt uciążliwe, deformacje można leczyć za pomocą odpowiedniego obuwia i wykonanych na zamówienie wkładek ortopedycznych. Środki te nie są jednak lecznicze, a jedynie objawowe, tj. mogą zmniejszyć ból, ale nie eliminują ani nie zatrzymują długoterminowej tendencji do nasilania się.
Gdy deformacje przyspieszają i stają się niewygodne do chodzenia lub deformują but, można je skorygować chirurgicznie.
Istnieje wiele technik chirurgicznych. Wszystkie opierają się zasadniczo na procedurach kostnych (OSTEOTOMIE), ale także na więzadła i ścięgna (tkanki miękkie).
Przyczyny choroby
Może się na to złożyć kilka czynników.
Najczęściej dotyczy płci żeńskiej. Sugeruje się również istnienie czynników genetycznych, a więc istnieje element dziedziczny. Ta dziedziczność nie jest obserwowana poprzez deformację od urodzenia, ale poprzez predyspozycje do "morfotypów" stóp, które mogą być potencjalnie zdeformowane. Są one znane jako "egipskie" lub "greckie" przodostopie, w których duży palec jest odpowiednio zbyt długi lub zbyt krótki w stosunku do sąsiedniego. Może również wystąpić deformacja łuku stopy w przypadku płaskostopia, a nawet kostki i kolana w przypadku "koślawości".
Rodzaj obuwia działa jak katalizator i przyspiesza deformacje. Źle dopasowane buty, zwłaszcza te na wysokich obcasach i z wąskimi palcami, przyczyniają się do wcześniejszego wystąpienia choroby. Czasami uraz (skręcenie, zwichnięcie, złamanie stopy) może ujawnić deformację, która wcześniej była dobrze tolerowana.
Czasami przyczyną może być choroba neurologiczna lub reumatologiczna. odpowiedzialny.
Wreszcie, z wiekiem więzadła stają się bardziej elastyczne, a deformacje, które były tolerowane przez długi czas, stają się bardziej wyraźne, czasem nagle, w ciągu kilku miesięcy. Zjawiska te często towarzyszą menopauzie u kobiet, ale pojawiają się również u mężczyzn w starszym wieku. Pomimo tych wszystkich przyczyn, czasami nie ma oczywistej przyczyny deformacji.
Na czym polega operacja?
Operacja jest przeprowadzana przy użyciu minimalnie inwazyjny nazywane przezskórnymi. Oznacza to, że wszystkie zabiegi chirurgiczne są wykonywane przez skórę bez "otwierania". Jednak bariera skórna jest penetrowana na szerokość narzędzi potrzebnych do wykonywania zabiegów na kości lub tkance miękkiej (wiertła, ostrza). W rezultacie większość blizn ma mniej niż 5 mm.
Chirurg używa aparatu rentgenowskiego, aby znaleźć swoje położenie i wykonać zdjęcia rentgenowskie podczas operacji. Dzięki temu wie, na jakim poziomie wykona osteotomię lub skoryguje deformację.
Chirurgia przezskórna ma wiele zalet. Oprócz nie tworzą dużych bliznpozwala nauniknąć oderwania tkanki rozległe. Technika ta umożliwia obejść się bez sprzętu Zastosowanie urządzeń do osteosyntezy (śrub, szpilek, zszywek, płytek itp.) do mocowania osteotomii oznacza, że w stopie nie pozostaje żadne ciało obce. Zmniejsza to ryzyko infekcji. Wreszcie, proszek kostny wytwarzany podczas osteotomii jest wykorzystywany do przeszczep naturalny pomagając własnemu ciału w szybszym i skuteczniejszym wytwarzaniu kalus kostny który skonsoliduje lub "utwardzi" kość po jej skorygowaniu.
Istnieją techniki otwarte, ale wymagają one użycia sprzętu do mocowania kości. Istnieją również techniki hybrydowe, w których śruby są wprowadzane przez małe nacięcia. Te inne techniki mają swoje zalety i wady. Każdy chirurg stosuje technikę, którą zna najlepiej i której się nauczył lub którą opracował zgodnie z najnowszymi odkryciami naukowymi.
Hospitalizacja
Zazwyczaj pacjent będzie hospitalizowany w warunkach ambulatoryjnych. Konwencjonalna hospitalizacja jest również możliwa, jeśli wymaga tego sytuacja medyczna i społeczna. Znieczulenie może być rdzeniowe (np. zewnątrzoponowe), ogólne lub miejscowe. Decyzja jest podejmowana wspólnie z pacjentem podczas przedoperacyjnej konsultacji z anestezjologiem.
Po zakończeniu operacji pacjent wraca do pokoju po krótkim monitorowaniu na sali pooperacyjnej. Zostaniesz poinformowany, jak chodzić w bucie odciążającym i jak korzystać z worków do krioterapii, które są bardzo skuteczne w zmniejszaniu bólu i obrzęku.
Pacjent wraca do domu (w towarzystwie krewnego lub taksówką/ karetką, jeśli nie ma nikogo, kto mógłby go odebrać) z opatrunkiem wykonanym na sali operacyjnej przez chirurga. Opatrunek ten to aby utrzymać suchość, bez zmianyPacjent nie powinien być narażony na ten sam ból do około 21. doby pooperacyjnej. Należy unikać jednoetapowych operacji obustronnych, ponieważ komplikują one zarządzanie autonomią i bólem oraz zwiększają ryzyko zapalenia żył. Jest to jednak nadal możliwe, pod warunkiem zachowania odstępu od 2 do 3 tygodni pomiędzy każdą ze stron.
Co dzieje się po operacji?
Ponieważ nie ma materiału do mocowania osteotomii, opatrunek odgrywa kluczową rolę. Jest on wykonywany na sali operacyjnej przez chirurga. Umożliwia on unieruchomienie palców stóp w pozycji korekcyjnej narzuconej przez paski bandaża do momentu pojawienia się zrostu kostnego.
Opatrunek nie musi być usuwany przez pierwsze 3 tygodnie i zostanie usunięty przez pielęgniarkę domową około 21. dnia po operacji, na kilka dni przed konsultacją kontrolną, która zwykle odbywa się po miesiącu.
Ucisk osteotomii przez opatrunek może sprawiać wrażenie nadmiernej korekcji lub uduszenia palców. Wygląd ten może wydawać się imponujący, zwłaszcza gdy opatrunek jest zdejmowany w domu. Nie martw się, jest to normalne i dobrowolne, szczególnie rozchodzenie się dużego palca, które, jeśli początkowo niewystarczające, może prowadzić do wczesnego nawrotu. Czynniki te nie są powodem do niepokoju i powrócą do normy po zdjęciu opatrunku i buta medycznego, około 6. tygodnia po operacji.
Przez pierwsze 4 tygodnie wsparcie zapewnia but ze sztywną podeszwą. Do noszenia tego obuwia zwykle nie są wymagane laski, ale zostaną one przepisane, aby w razie potrzeby można było chodzić pewnie. But zostanie przepisany natychmiast po zaplanowaniu operacji, aby można było poćwiczyć jego zakładanie i noszenie w domu na tydzień przed operacją.
Po operacji, Zaleca się naprzemienne chodzenie i wznoszenie operowanej stopy, tak często jak to możliwe (stopa na poduszce w łóżku, stopa na krześle w pozycji siedzącej, stopa na tylnym siedzeniu samochodu itp. Jeśli kolano jest zgięte przez długi czas lub stopa jest opuszczona, może wystąpić obrzęk, który może zwiększyć ból i sprawić, że opatrunek będzie zbyt ciasny. Operowana stopa powinna być regularnie podtrzymywana przez 5 do 10 minut co pół godziny. Takie wsparcie nie tylko stymuluje kość do lepszego gojenia, ale także zmniejsza ryzyko zapalenia żył i pozwala zachować niezależność, nawet podczas wchodzenia po schodach.
Leczenie przeciwzakrzepowe jest systematycznie zalecane przez pierwsze 14 dni po operacji, aby zapobiec zapaleniu żył.
Od piątego tygodnia można zazwyczaj wznowić swobodne zakładanie butów. Wznowienie chodzenia będzie procesem stopniowym, ponieważ nie zawsze możliwe jest natychmiastowe założenie butów ze względu na różny stopień obrzęku u poszczególnych pacjentów. Zasugerowane zostaną ćwiczenia samokształceniowe, ewentualnie w połączeniu z sesjami fizjoterapii.
Po usunięciu opatrunku obrzęk może się zwiększyć, w takim przypadku pacjentowi zostaną zaproponowane skarpety uciskowe. Aby uniknąć częściowego nawrotu deformacji po ponownym założeniu butów (które początkowo są nieuchronnie zbyt ciasne), pacjent zostanie poproszony o noszenie rozwieracza palców przez kilka tygodni.
Powrót do pracy różni się w zależności od stopnia deformacji, która ma zostać skorygowana, oraz wykonywanego zawodu. Zazwyczaj ma to miejsce od 1 do 2 miesięcy po operacji. Dopóki noszony jest but medyczny, nie zaleca się prowadzenia pojazdów ze względu na sztywność podeszwy i grubość opatrunku. Po usunięciu opatrunku można założyć miękki, luźny but podczas siedzenia za kierownicą, ale but musi być noszony podczas chodzenia do końca 4. tygodnia po operacji.
Po ustąpieniu obrzęku pooperacyjnego pacjentowi zostanie przepisana para wkładek ortopedycznych, które pomogą stopie odzyskać równomierne podparcie podczas powrotu do naturalnego ustawienia stopy. Będą one zazwyczaj noszone przez rok po operacji.
FAQ
Infekcja stopy
Infekcje stóp stały się rzadkie wraz z pojawieniem się technik przezskórnych. Ryzyko wzrasta jednak w przypadku występowania innych chorób towarzyszących, takich jak cukrzyca lub zapalenie tętnic. Dodatkowym czynnikiem ryzyka jest również palenie tytoniu.
Zapalenie żył
Zapaleniu żył zapobiega leczenie przeciwzakrzepowe, a w przypadku wystąpienia bólu łydki należy je wykryć za pomocą badania USG Doppler, które może zalecić lekarz rodzinny lub chirurg.
Wtórne przemieszczenie osteotomii.
Biorąc pod uwagę brak mocowania sprzętowego, brak noszenia buta medycznego, wczesne usunięcie (przed upływem 20 dni) lub nadmierne chodzenie może prowadzić do tego powikłania. W przypadku znacznego przemieszczenia może to zagrozić ostatecznemu wynikowi.
Algodystrofia
Sztywne palce u stóp
Jeśli deformacje były bardzo znaczące lub długotrwałe, elastyczność palców nie może zostać przywrócona przez operację. Niektóre szpony palców wymagają wydłużenia ścięgien lub, przeciwnie, skrócenia kości w paliczku, co skutkuje ograniczeniem ruchomości. Nierzadko zdarza się, że podeszwa stopy pozostaje obrzęknięta, a niektóre palce nie dotykają podłoża po ponownym obciążeniu stopy. Chirurg zasugeruje odpowiednią reedukację, jeśli wystąpi jakikolwiek dyskomfort.
Paraestezja
Obrzęk
Nawrót deformacji
Pojawienie się innych deformacji
Choroba zwyrodnieniowa stawów
Nadmierna korekta
Martwica palców stóp
Śmierć
Niniejsza lista powikłań ma na celu informowanie, a nie straszenie. Chirurg jest profesjonalistą, który proponuje operację w celu leczenia deformacji. Rozważy on z pacjentem ryzyko i korzyści związane z operacją, a pacjent zawsze może ją zaakceptować lub odrzucić. Monitorowanie pooperacyjne pozwala nam zidentyfikować wszelkie powikłania i w razie potrzeby zaoferować odpowiednie leczenie.
Wynik estetyczny może czasami wydawać się rozczarowujący, ale celem tej operacji nie jest estetyka, ale funkcjonalność. Głównym celem operacji jest sprawienie, aby stopa była bardziej poręczna i mniej bolesna, a także zapobieganie postępowi deformacji do sytuacji ekstremalnych, które po pewnym wieku nie mogą być już leczone zachowawczo.
Chirurgia stóp jest złożoną dziedziną, tym bardziej, gdy deformacje są stare i liczne. Czasami konieczne może być przeprowadzenie kilku operacji rozłożonych w czasie, zanim uzyskany zostanie zadowalający wynik.
Konsultacje
Umów się na spotkanie z
Dr Paweł MIELCAREK
Umów Wizytę
Możesz umówić się na spotkanie z lekarzem bezpośrednio na Docolib poprzez stronę Kontakt.
Telekonsultacje
Odwiedź Consulib, aby umówić się na telekonsultację z dr Paulem Mielcarkiem.
W Gabinecie
5 Rue de la Coopérative, HALL 1, 67000 Strasbourg, zaprasza od poniedziałku do piątku w godzinach od 8:00 do 12:00 i od 14:00 do 18:00 .




